一、前言
肺癌的发病率和病死率居全球和中国恶性肿瘤之首[1]。2015年中国新发肿瘤患者392.9万例,死亡233.8万例,新发肺癌78.7万例,死亡63.1万例[2] 。非小细胞肺癌(non-small cell lung cancer,NSCLC)占肺癌总体的85%,大部分初诊时已为晚期。近年小分子酪氨酸激酶抑制剂(tyrosine kinase inhibitors,TKI)、抗血管生成药物和免疫检查点抑制剂的应用已显著提高了患者生存。
晚期NSCLC为抗肿瘤新药研发的热点领域,创新药物众多,临床证据链日趋复杂,涌现出了复杂的终点指标和研究设计——包括替代终点、中间临床终点和其它创新终点;并出现共同终点平行检验、复合终点序贯检验等复杂设计。现有指导原则尚不能涵盖。因此,本文旨在阐述当前晚期NSCLC临床试验终点的一般性设计与审评考虑,期望为抗肿瘤药物研发人员在晚期肺癌的临床试验设计和终点选择上提供参考,科学、高效地确定药物疗效,提高临床研发效率,使患者更早获益。
本指导原则适用于支持晚期NSCLC适应症注册的临床试验设计及终点选择。本指导原则所涉及的抗肿瘤药物试验设计同样应遵循临床试验设计的一般原则,包括但不限于人用药品注册技术要求国际协调会议(international conference for harmonization,ICH)所发布的E8、E9、E10和E17等指导原则,以及国家药品监督管理局(National Medical Products Administration,NMPA)已发布的《抗肿瘤药物临床试验终点技术指导原则》和《抗肿瘤药物临床试验技术指导原则》等相关内容。
本指导原则所涉及的观点代表当前NMPA对晚期NSCLC临床试验设计和终点选择的审评认识,不能涵盖在抗肿瘤新药研发中遇到的所有情况。鼓励研发从业人员探索科学创新的终点和试验设计,并及时与NMPA的审评部门沟通和交流。
二、背景
当前晚期NSCLC的治疗目标为延长生命和提高生活质量,关键注册研究的试验终点应能有效反映临床获益的指标或事件。上世纪九十年代前批准的抗肿瘤药物多以总生存期(overall survival,OS)为主要终点。OS的定义明确、客观稳健,是反映患者生存获益的金标准,但试验耗时长且需较大样本量。监管部门为加速药品上市、改善治疗可及性,对难治疾病背景下具有突出临床获益的药物实施加速审批,即允许使用可合理预测临床获益的替代终点,如:客观缓解率(objective response rate,ORR)和无进展生存期(progression free survival,PFS)为主要终点支持新药批准上市[3-5]。
近年晚期NSCLC的治疗模式已从基于组织病理学的细胞毒化疗,转变为基于驱动基因突变等疗效预测生物标志物的分子靶向治疗,以及免疫、细胞毒和抗血管生成等药物联合治疗。监管部门通常基于直接的临床获益批准新药,如OS的延长和肿瘤相关症状的改善,也可接受可预测临床获益的替代终点批准新药,如较高的ORR和足够的缓解持续时间(duration of response,DOR),监管机构需要权衡替代终点和创新研究设计对临床获益评价的影响。本指导原则将对疗效评估的一般性监管要求及支持批准的终点选择进行讨论。
三、抗肿瘤药物临床试验的常用终点
抗肿瘤药物临床试验常用的终点依据来源可分为三类:基于死亡事件的终点,如OS及OS率;基于肿瘤测量的终点,如采用实体瘤疗效评价标准(response evaluation criteria in solid tumors,RECIST)评估的ORR,或基于RECIST和访视的至进展时间(time to progression,TTP)、PFS和至治疗失败时间(time to treatment failure,TTF)等;基于症状评估的终点如疼痛的减轻、生活质量(quality of life,QoL)等患者报告结果(patient report outcome,PRO)。
终点的选择应结合肿瘤分期、既往治疗和起效特点等因素综合考量。
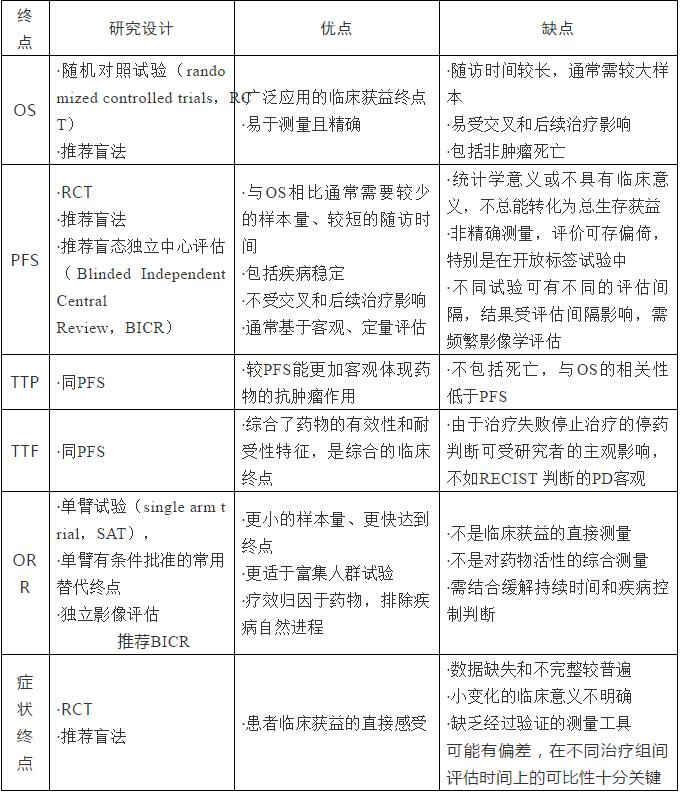
表1、晚期NSCLC药物常用临床试验终点比较
(一)基于死亡事件的终点
OS定义为从随机化到任何因素导致患者死亡的时间。OS的判定精确可靠,不易偏倚,常作为首选终点。以OS为主要终点的临床试验需采用随机对照设计,常需较大样本量和更长的随访时间,易受到交叉和后续治疗影响。
OS率定义为自随机化至指定时间节点同一试验组内生存的受试者所占的比例,为OS的中间临床终点,在既往研究中可作为次要终点,随机临床试验中,可通过OS率的比较观察到治疗组的获益,如1年OS率。虽然OS率的计算精确可靠并将更早达到,但OS率通常作为描述性终点,OS率的评估更多受到时间选择的影响,其临床意义和统计学意义尚不明确,提前分析OS率将导致破盲不利于生存获益的检验,现阶段OS率多作为次要终点和支持性证据。
(二)基于肿瘤测量的终点
肿瘤临床治疗常基于病灶的影像学评估结果决策,肿瘤测量的终点被视为具有临床获益相关性。RECIST(目前为1.1版本)是目前广泛应用于NSCLC的疗效评价标准。随着免疫检查点抑制剂的使用,免疫治疗疗效评价标准(immune response evaluation criteria in solid tumors,iRECIST)开始应用于临床试验,但对照组为标准化疗时不适用iRECIST判断PFS。目前在以新药注册为目的的肿瘤免疫治疗临床试验中,RECIST 1.1仍为最常用的肿瘤疗效判定标准,推荐在单纯免疫治疗及“头对头”设计的免疫治疗临床试验中增加iRECIST评估标准,并与传统RECIST结果进行对比。
ORR定义为肿瘤体积缩小达到预先规定值并能维持最低时限要求的患者比例。ORR为完全缓解(complete response,CR)与部分缓解(partial response,PR)的比例之和,ORR不包括疾病稳定(stable disease,SD),排除了疾病自然病程的影响,相比疾病控制率(disease control rate,DCR),ORR可更可靠反映药物的抗肿瘤活性,是单臂临床试验常用替代终点。
DOR定义为肿瘤第一次评估为客观缓解至第一次评估为PD或PD前任何原因死亡的时间,反映了ORR的持续时间。
PFS定义为从随机化至出现肿瘤客观进展或全因死亡的时间,是OS的替代终点。与TTP相比,PFS包括了任何原因导致的死亡,与OS相关性更高,且不受后续治疗影响,是随机对照设计临床试验最常用的替代终点。
TTP定义为从随机化至出现肿瘤客观进展的时间,不包括死亡。TTP能精确反映治疗带来的近期生存获益,由于排除了死亡,TTP对治疗临床获益的相关性差于PFS和TTF。
TTF定义为从随机化至治疗失败或退出试验的时间,退出试验的原因可为患者要求、疾病进展、死亡或不良事件等。与PFS相比,TTF覆盖了非疾病进展导致的退出,并可包括疾病进展后的继续治疗,是综合的临床终点。因TTF不能充分将药物的疗效和耐受性等因素区分,当前,不常用于抗肿瘤药物确证性研究的主要研究终点。
TTP、PFS和TTF结果的判定均受访视间隔设计和试验质量的影响,如由失访或在研究期间未观察到终点事件而产生的删失和截尾值过多,将影响以上终点结果的分析。
肺癌脑转移患者的纳入及终点指标考虑
脑转移是导致晚期NSCLC疾病进展和治疗失败的重要原因,有症状患者需进行临床干预。既往晚期NSCLC临床试验多排除脑转移患者,或仅入组经局部和系统治疗病情稳定的无症状脑转移患者,因此临床试验结果不能反映药物对脑转移患者的疗效,将导致重要有效性信息的缺失。考虑肺癌脑转移高发,且控制脑转移为转移性NSCLC重要治疗目标,鼓励基于药物前期的临床研究结果,在试验中纳入脑转移患者。注意在基线收集完整准确的脑转移信息,在疗效评估中增加局部转移获益的评价,如颅内缓解率、颅内缓解持续时间和出现新的脑转移至颅内疾病进展时间等。
(三)基于症状评估的终点
肿瘤患者症状和体征的改善被认为是直接的临床获益,而非替代终点。监管当局可能基于显著的症状改善(如恶性积液的控制、癌性乏力的改善和骨相关事件的改善等)批准新药上市。复合症状终点中的不同症状指标应具有相似的临床重要性,其临床获益不仅归因于单个指标的改善,对复合终点进行分析时应对具体单个指标进行分析。
当以症状和体征的改善作为支持抗肿瘤药物审批的主要终点时,应当能够区分是肿瘤相关症状的改善还是试验组药物毒性的减小或缺失。如选择具体症状缓解作为终点,受试者需在基线时存在该症状并且症状由疾病导致。
数据缺失、评价不充分将增加症状终点的评价复杂性,应严格执行访视计划使访视完成率均衡和最大化,统计分析计划(statistical analysis plan,SAP)应说明如何处理缺失数据,当患者停止治疗时应该继续收集可供分析的信息。应进行多种症状的前瞻性数据收集。存在多重检验情况时,需要在SAP中说明必要的一类错误控制方法。
参考文献
[1]Siegel RL,Miller KD,Jemal A. Cancer statistics,2016. CA Cancer J Clin. 2016. 66(1): 7-30.
[2]郑荣寿,孙可欣,张思维,等. 2015年中国恶性肿瘤流行情况分析,中华肿瘤杂志,2019,41(1):19-28.
[3]Downing NS,Aminawung JA,Shah ND,Braunstein JB,Krumholz HM,Ross JS. Regulatory review of novel therapeutics--comparison of three regulatory agencies. N Engl J Med. 2012. 366(24): 2284-93.
[4]Carpenter D,Zucker EJ,Avorn J. Drug-review deadlines and safety problems. N Engl J Med. 2008. 358(13): 1354-61.
[5]Greene JA,Podolsky SH. Reform,regulation,and pharmaceuticals--the Kefauver-Harris Amendments at 50. N Engl J Med. 2012. 367(16): 1481-3.
[6]Nishino M,Giobbie-Hurder A,Gargano M,Suda M,Ramaiya NH,Hodi FS. Developing a common language for tumor response to immunotherapy: immune-related response criteria using unidimensional measurements. Clin Cancer Res. 2013. 19(14): 3936-43.
[7]Seymour L,Bogaerts J,Perrone A,et al. iRECIST: guidelines for response criteria for use in trials testing immunotherapeutics. Lancet Oncol. 2017. 18(3): e143-e152.
[8]Lin NU,Lee EQ,Aoyama H,et al. Response assessment criteria for brain metastases: proposal from the RANO group. Lancet Oncol. 2015. 16(6): e270-8.
[9]Reck M,Rodríguez-Abreu D,Robinson AG,et al. Pembrolizumab versus Chemotherapy for PD-L1-Positive Non-Small-Cell Lung Cancer. N Engl J Med. 2016. 375(19): 1823-1833.
[10] Khozin S,Weinstock C,Blumenthal GM,et al.Osimertinb for the treatment of metastatic EGFR T790M mutation-positive non-small cell lung cancer.Clin Cancer Res.2017,23(9):2131-35.
[11] Odogwu L,Mathieu L,Goldberg KB,et al.FDA benefit-risk assessment of osimertinib for the treatment of metastatic non-small cell lung cancer harboring epidermal growth factor receptor for T790M mutation.Oncologist.2018,23(3):353-59.
[12]Ellis LM,Bernstein DS,Voest EE,et al. American Society of Clinical Oncology perspective: Raising the bar for clinical trials by defining clinically meaningful outcomes. J Clin Oncol. 2014. 32(12): 1277-80.
来源:国家药品监督局